м—°кө¬ л°©лІ•
1. м—°кө¬м„Өкі„
ліё м—°кө¬лҠ” л…ёмқё лҢҖмғҒмһҗмқҳ мҲҳмҲ м „ мҳҒм–‘мғҒнғңк°Җ мҲҳмҲ нӣ„ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ нҢҢм•…н•ҳкё° мң„н•ҙ мқҳл¬ҙкё°лЎқмқ„ мЎ°мӮ¬н•ң нӣ„н–Ҙм Ғ мҪ”нҳёнҠём—°кө¬мқҙлӢӨ.
2. м—°кө¬лҢҖмғҒ
ліё м—°кө¬мқҳ лҢҖмғҒмһҗлҠ” 2017л…„ 1мӣ”л¶Җн„° 2018л…„ 1мӣ”к№Ңм§Җ м§Җл°©м—җ мҶҢмһ¬н•ң 1к°ң мғҒкёүмў…н•©лі‘мӣҗ мқјл°ҳмҷёкіј, м •нҳ•мҷёкіј, нқүл¶Җмҷёкіјм—җ мһ…мӣҗн•ҳм—¬, м „мӢ л§Ҳм·Ё нӣ„ 3мӢңк°„ мқҙмғҒмқҳ кі„нҡҚлҗң 비мқ‘кёү мҲҳмҲ мқ„ мӢңн–ү л°ӣмқҖ л§Ң 65м„ё мқҙмғҒ л…ёмқёмқҙм—ҲлӢӨ. мқјл°ҳмҷёкіј лҢҖмғҒмһҗ мӨ‘, мҲҳмҲ м „ мҳҒм–‘мғҒнғңм—җ м§Ғм ‘м Ғмқё мҳҒн–Ҙмқ„ лҜём№ мҲҳ мһҲлҠ” мҶҢнҷ”кё°кі„ м§Ҳнҷҳ мҲҳмҲ нҷҳмһҗмҷҖ мҲҳмҲ нӣ„ кёҲмӢқмқё нҷҳмһҗ, мһ…мӣҗкё°к°„ лҸҷм•Ҳ мһ¬мҲҳмҲ нҷҳмһҗлҠ” м ңмҷён•ҳмҳҖмңјл©°, мқҳл¬ҙкё°лЎқм—ҙлһҢ л°Ҹ мқҳлЈҢм •ліҙнҷңмҡ©м—җ лҸҷмқҳн•ҳм§Җ м•Ҡм•„ мқҳл¬ҙкё°лЎқ м—ҙлһҢмқҙ л¶Ҳк°ҖлҠҘн•ң лҢҖмғҒмһҗлҸ„ м—°кө¬м—җм„ң м ңмҷён•ҳм—¬ мҙқ 645лӘ…мқҳ мқҳл¬ҙкё°лЎқ мһҗлЈҢлҘј м—°кө¬лҢҖмғҒмңјлЎң н•ҳмҳҖлӢӨ.
3. м—°кө¬лҸ„кө¬
1) лҢҖмғҒмһҗмқҳ мқјл°ҳм Ғ, мҲҳмҲ кҙҖл Ё нҠ№м„ұ мЎ°мӮ¬
лҢҖмғҒмһҗмқҳ мқјл°ҳм Ғ нҠ№м„ұмңјлЎңлҠ” лӮҳмқҙ, м„ұлі„, көҗмңЎмҲҳмӨҖ, нӮӨ, мІҙмӨ‘, body mass index(BMI), нқЎм—°л Ҙ, мқҢмЈјл Ҙ, лҸҷл°ҳм§Ҳнҷҳ мҲҳ, лӢ№лҮЁ, л§Ңм„ұмӢ л¶Җм „, м•”, мҡ°мҡёмҰқ мң л¬ҙк°Җ нҸ¬н•Ё лҗҳм—ҲлӢӨ. BMIлҠ” мІҙмӨ‘(kg)/(мӢ мһҘ(m
2)кіөмӢқмқ„ мқҙмҡ©н•ҳм—¬ мӮ°м¶ңн•ҳмҳҖмңјл©°, лҸҷл°ҳм§Ҳнҷҳ мҲҳлҠ” лҢҖмғҒмһҗмқҳ лі‘л ҘмңјлЎң кё°мһ¬лҗң лӘЁл“ кё°м Җм§Ҳнҷҳмқ„ мЎ°мӮ¬н•ҳмҳҖлӢӨ. мҲҳмҲ кҙҖл Ё нҠ№м„ұмңјлЎңлҠ” мҲҳмҲ 진лЈҢкіј, The American society of anesthesiologists physical status classification (ASA) м җмҲҳ, мҲҳмҲ мӢңк°„, мҲҳмҲ мӨ‘ м¶ңнҳҲлҹү, мӨ‘нҷҳмһҗмӢӨ мһ…мӢӨ мң л¬ҙлҘј мЎ°мӮ¬н•ҳмҳҖлӢӨ. ASA м җмҲҳлҠ” л§Ҳм·Ёкіј мқҳмӮ¬к°Җ мҲҳмҲ м „ мҲҳмҲ нҷҳмһҗмқҳ кё°м Җм§Ҳнҷҳ, нҳ„мһ¬ мӢ мІҙмғҒнғң, мҲҳмҲ мқҳ мң нҳ• л°Ҹ мӨ‘л“ұлҸ„ л“ұмқ„ нҸүк°Җн•ҳм—¬ мҲҳмҲ л°Ҹ л§Ҳм·Ёмқҳ мң„н—ҳлҸ„лҘј нҸүк°Җн•ҳлҠ” м җмҲҳлЎң 1-5м җмңјлЎң кө¬м„ұлҗҳм–ҙ мһҲкі , м җмҲҳк°Җ лҶ’мқ„мҲҳлЎқ лҢҖмғҒмһҗмқҳ мҲҳмҲ кҙҖл Ё мң„н—ҳлҸ„к°Җ лҶ’мқҖ кІғмқ„ мқҳлҜён•ңлӢӨ[
22]. ліё м—°кө¬м—җм„ңлҠ” мҲҳмҲ м „ л§Ҳм·Ёкіј мқҳмӮ¬к°Җ нҸүк°Җн•ҳм—¬ кё°лЎқн•ң л§Ҳм·ЁнҸүк°Җм§Җмқҳ ASA м җмҲҳлҘј мӮ¬мҡ©н•ҳмҳҖлӢӨ.
2) мҲҳмҲ м „ мҳҒм–‘мғҒнғң нҸүк°Җ
мҲҳмҲ м „ мҳҒм–‘мғҒнғң нҸүк°ҖлҠ” мһ…мӣҗ лӢ№мӢң к°„нҳёмӮ¬, м•ҪмӮ¬, мҳҒм–‘мӮ¬, мқҳмӮ¬лЎң кө¬м„ұлҗң мҳҒ양집мӨ‘ м§ҖмӣҗнҢҖм—җм„ң мҳҒм–‘л¶Ҳлҹүмң„н—ҳ нҸүк°Җ лҸ„кө¬мқё Nutritional Risk Screening (NRS) 2002лҘј мӮ¬мҡ©н•ҳм—¬ нҸүк°Җн•ң кІғмқ„ мЎ°мӮ¬н•ҳмҳҖлӢӨ. NRS 2002 лҸ„кө¬лҠ” 3к°ңмӣ”к°„мқҳ мІҙмӨ‘ліҖнҷ”, BMI, 1мЈј лҸҷм•Ҳ мӢқмӮ¬м„ӯм·ЁлҹүліҖнҷ” л°Ҹ лӮҳмқҙ, м§Ҳлі‘мқҳ мӨ‘мҰқлҸ„лҘј нҸүк°Җн•ҳм—¬ м җмҲҳнҷ”н•ҳлҸ„лЎқ кө¬м„ұлҗҳм–ҙ мһҲлӢӨ[
20]. нҸүк°Җл°©лІ•мқҖ 3к°ңмӣ”к°„мқҳ мІҙмӨ‘ліҖнҷ”, BMI, 1мЈј лҸҷм•Ҳ мӢқмӮ¬м„ӯм·ЁлҹүліҖнҷ”мҷҖ 집мӨ‘м№ҳлЈҢ н•„мҡ” мң л¬ҙлҘј нҸүк°Җн•ҳм—¬ н•ҳлӮҳ мқҙмғҒ мқҙмғҒмқҙ мһҲлҠ” кІҪмҡ°, мғқнҷ”н•ҷм Ғ кІҖмӮ¬кІ°кіј, м§Ҳлі‘мқҳ мӨ‘мҰқлҸ„ нҸүк°Җ л°Ҹ нҸүк°Җм—җ л”°лҘё мҳҒм–‘мҡ”кө¬лҹү м •лҸ„мҷҖ м—°л №мқ„ кі л Өн•ҳм—¬ м җмҲҳлҘј нҸүк°Җн•ңлӢӨ. м җмҲҳлҠ” 0-3м җк№Ңм§ҖлЎң, м җмҲҳк°Җ лҶ’мқ„мҲҳлЎқ мҳҒм–‘мғҒнғңк°Җ лӮҳмҒң кІғмқ„ мқҳлҜён•ҳл©°, 3м җмқј кІҪмҡ° мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мңјлЎң 분лҘҳлҗңлӢӨ. мһҗлЈҢ мҲҳ집 лҢҖмғҒкё°кҙҖм—җм„ңлҠ” нҷҳмһҗ мһ…мӣҗ, мҲҳмҲ л°Ҹ кІҪкіј ліҖнҷ”, нҮҙмӣҗ мӢңм—җ мҲҳмӢңлЎң нҸүк°Җлҗҳкі мһҲм—Ҳмңјл©°, ліё м—°кө¬м—җм„ңлҠ” лҢҖмғҒмһҗ мҲҳмҲ м „ мӢңн–үлҗң NRS 2002мқҳ м җмҲҳлҘј мӮ¬мҡ©н•ҳмҳҖлӢӨ.
3) лҢҖмғҒмһҗмқҳ мһ„мғҒкІҪкіј нҠ№м„ұ мЎ°мӮ¬
лҢҖмғҒмһҗмқҳ мһ„мғҒкІҪкіј нҠ№м„ұмңјлЎңлҠ” мһ¬мҲҳмҲ , мҡ•м°Ҫл°ңмғқ, к°җм—ј, лі‘мӣҗмһ¬мӣҗкё°к°„, нҮҙмӣҗмң нҳ•, мһ¬мһ…мӣҗ, мӮ¬л§қ мң л¬ҙк°Җ нҸ¬н•Ёлҗҳм—ҲлӢӨ. мҡ•м°Ҫл°ңмғқкіј к°җм—јмқҖ мҲҳмҲ нӣ„ л°ңмғқ мң л¬ҙлҘј мЎ°мӮ¬н•ҳмҳҖмңјл©°, нҮҙмӣҗмң нҳ•мқҖ мһҗк°Җ нҮҙмӣҗкіј 집мқҙ м•„лӢҢ лі‘мӣҗ л°Ҹ мҡ”м–‘кё°кҙҖмңјлЎң нҮҙмӣҗн•ң кІғмқ„ мЎ°мӮ¬н•ҳмҳҖлӢӨ. мһ¬мһ…мӣҗмқҖ нҮҙмӣҗ мқҙнӣ„ мҲҳмҲ лі‘мӣҗмңјлЎң мҲҳмҲ кіј м—°кҙҖлҗҳм–ҙ л°ңмғқн•ң л¬ём ңлЎң 3лӢ¬ мқҙлӮҙ мһ…мӣҗн•ң кІғмқ„ мЎ°мӮ¬н•ҳмҳҖмңјл©°, мӮ¬л§қмң л¬ҙлҠ” мһ…мӣҗ мӢң лі‘мӣҗ лӮҙ мӮ¬л§қкіј мҲҳмҲ нӣ„ н•ң лӢ¬, 3лӢ¬ лӮҙ мӮ¬л§қмқ„ к°Ғк°Ғ мЎ°мӮ¬н•ҳмҳҖлӢӨ.
4. мһҗлЈҢмҲҳ집м Ҳм°Ё
м—°кө¬к°Җ 진н–үлҗң лі‘мӣҗмқҳ мҠ№мқё мқҙнӣ„, 2017л…„ 1мӣ”л¶Җн„° 2018л…„ 1мӣ”к№Ңм§Җ мқјл°ҳмҷёкіј, м •нҳ•мҷёкіј, нқүл¶Җмҷёкіјмқҳ мҲҳмҲ мҪ”л“ңк°Җ мһ…л Ҙлҗң 65м„ё мқҙмғҒ нҷҳмһҗмқҳ лӘ©лЎқ мӨ‘, м—°кө¬кё°мӨҖм—җ нҸ¬н•ЁлҗҳлҠ” лҢҖмғҒмһҗлҘј м„ м •н•ҳмҳҖлӢӨ. мһҗлЈҢ мҲҳ집мқҖ м—°кө¬мһҗмҷҖ ліҙмЎ°м—°кө¬мһҗк°Җ 진н–үн•ҳмҳҖмңјл©°, ліҙмЎ°м—°кө¬мһҗлҠ” мһҗлЈҢмҲҳ집 лҢҖмғҒкё°кҙҖм—җ 5л…„ мқҙмғҒ к·јл¬ҙн•ҳкі мһҲлҠ” к°„нҳёмӮ¬лЎң кө¬м„ұн•ҳкі , мғқлӘ…мңӨлҰ¬көҗмңЎмқ„ л°ӣкі м—°кө¬мқҳ лӮҙмҡ©мқ„ мқҙн•ҙн•ң нӣ„ мӢңн–үн•ҳмҳҖлӢӨ. лӘЁл“ мһҗлЈҢ мҲҳ집мқҖ м—°кө¬мһҗмҷҖ ліҙмЎ°м—°кө¬мһҗк°Җ м—°кө¬ лҢҖмғҒмқҳ м „мһҗмқҳл¬ҙкё°лЎқ м—ҙлһҢмқ„ нҶөн•ҳм—¬ 진н–үлҗҳм—Ҳмңјл©°, мқјл°ҳм Ғ нҠ№м„ұ, мҲҳмҲ кҙҖл Ё нҠ№м„ұ, мһ„мғҒкІҪкіј нҠ№м„ұмқҖ мһ…мӣҗк°„нҳё м •ліҙкё°лЎқм§Җ, мҲҳмҲ м „ л§Ҳм·ЁнҸүк°Җн‘ң, мҲҳмҲ кё°лЎқм§Җ, мһ„мғҒкІҪкіјм§Җ, нҮҙмӣҗкё°лЎқм§Җ, мҷёлһҳкё°лЎқм§ҖлҘј нҶөн•ҳм—¬ мҲҳ집н•ҳмҳҖкі , мҳҒм–‘мғҒнғң нҸүк°ҖлҠ” мҳҒм–‘нҸүк°Җм§ҖлҘј нҶөн•ҳм—¬ мһҗлЈҢлҘј мҲҳ집н•ҳмҳҖлӢӨ. мһҗлЈҢ мҲҳ집 мӢң мқҙлҰ„, мғқл…„мӣ”мқј, лі‘мӣҗл“ұлЎқлІҲнҳё, к°ңмқём—°лқҪмІҳ, мЈјмҶҢ л“ұмқҳ к°ңмқёмӢқлі„ мһҗлЈҢлҠ” мқјмІҙ м—ҙлһҢн•ҳм§Җ м•Ҡм•ҳмңјл©°, мҲҳ집лҗң мһҗлЈҢлҠ” м•”нҳёнҷ”лҗң к°ңмқём •ліҙм ҖмһҘмһҘм№ҳм—җ ліҙкҙҖн•ҳмҳҖмңјл©°, к°ңмқём •ліҙм ҖмһҘмһҘм№ҳлҠ” 비л°ҖлІҲнҳё мһ…л Ҙмқ„ нҶөн•ҙм„ң м ‘к·ј к°ҖлҠҘн•ҳлҸ„лЎқ н•ҳм—¬, м—°кө¬м°ём—¬мһҗ мқҙмҷём—җлҠ” м ‘к·јмқҙ л¶Ҳк°ҖлҠҘн•ҳлҸ„лЎқ н•ҳмҳҖлӢӨ.
5. мһҗлЈҢ분м„қ
мһҗлЈҢ분м„қмқҖ SPSS 25.0мқ„ мӮ¬мҡ©н•ҳмҳҖлӢӨ. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кіј 비 мҳҒм–‘л¶Ҳлҹүмң„н—ҳкө°мқҳ мқјл°ҳм Ғ нҠ№м„ұ, мҲҳмҲ кҙҖл Ё нҠ№м„ұ л°Ҹ мһ„мғҒкІҪкіјмқҳ 비көҗлҠ” Chi-square test/ FisherвҖҷs exact testмҷҖ Mann-Whitney U-testмңјлЎң 분м„қн•ҳмҳҖлӢӨ. мҳҒм–‘мғҒнғңк°Җ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мң„н—ҳлҸ„лҠ” мқҙ분нҳ• Logistic regression, liner regression, Cox proportional hazards regressionмңјлЎң 분м„қн•ҳмҳҖкі ліҖмҲҳ м„ нғқ л°©лІ•мқҖ нӣ„н–Ҙ м ңкұ°лІ•(backward elimination method)мқ„ мӮ¬мҡ©н•ҳмҳҖлӢӨ. мҲҳмҲ нӣ„ кІҪкіјкё°к°„м—җ л”°лҘё мғқмЎҙмңЁ ліҖнҷ”лҘј нҷ•мқён•ҳкё° мң„н•ҳм—¬ м№ҙн”ҢлһҖ л§Ҳмқҙм–ҙ м¶”м •лІ•(kaplan-meier survival)мқ„ мӮ¬мҡ©н•ҳмҳҖлӢӨ.
6. мңӨлҰ¬м Ғ кі л Ө
ліё м—°кө¬лҠ” мһҗлЈҢмҲҳ집мқ„ мӢңн–үн•ң мғҒкёүмў…н•©лі‘мӣҗмқҳ мғқлӘ…мңӨлҰ¬мӢ¬мқҳмң„мӣҗнҡҢмқҳ мҠ№мқё(IRB-2019-07-009)мқ„ л°ӣмқҖ нӣ„ мһҗлЈҢ мҲҳ집мқ„ 진н–үн•ҳмҳҖлӢӨ. м „мһҗмқҳл¬ҙкё°лЎқмқ„ нҶөн•ҳм—¬ мҲҳ집лҗң мһҗлЈҢлҠ” м•”нҳёнҷ”лҗң м „мһҗл¬ём„ңнҢҢмқјлЎң к°ңмқё м •ліҙм ҖмһҘмһҘм№ҳм—җ ліҙкҙҖн•ҳмҳҖмңјл©°, м—°кө¬ м°ём—¬мһҗ мқҙмҷём—җлҠ” м ‘к·јмқҙ л¶Ҳк°ҖлҠҘн•ҳлҸ„лЎқ н•ҳм—¬ к°ңмқём •ліҙлҘј ліҙнҳён•ҳмҳҖлӢӨ.
м—°кө¬ кІ°кіј
1. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кіј 비мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мқјл°ҳм Ғ нҠ№м„ұкіј мҲҳмҲ кҙҖл Ё нҠ№м„ұ
м—°кө¬ лҢҖмғҒмһҗ 645лӘ… мӨ‘ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҖ 73лӘ…мңјлЎң 11.3%мқҙм—ҲлӢӨ. лҢҖмғҒмһҗмқҳ м—°л №мқҖ нҸүк· 71.34м„ё мқҙм—Ҳмңјл©°, м„ұлі„мқҖ лӮЁмһҗк°Җ 61.9% м—¬мһҗк°Җ 38.1%мқҙм—ҲлӢӨ. көҗмңЎмҲҳмӨҖмқҖ мҙҲл“ұн•ҷкөҗ мқҙн•ҳк°Җ 50.2%лЎң к°ҖмһҘ л§Һм•ҳмңјл©°, кі л“ұн•ҷкөҗ мқҙмғҒ 29.0%, мӨ‘н•ҷкөҗ 20.8% мҲңмңјлЎң лӮҳнғҖлӮ¬лӢӨ. BMIлҠ” нҸү к· 23.58 kg/m2 мқҙм—Ҳмңјл©°, нқЎм—° лҢҖмғҒмһҗлҠ” 31.0%, мқҢмЈј лҢҖмғҒмһҗлҠ” 29.1%мқҙм—ҲлӢӨ. нҸүк· м§Ҳнҷҳ мҲҳлҠ” 1.61к°ң мқҙм—Ҳмңјл©°, лӢ№лҮЁ 진лӢЁл°ӣмқҖ лҢҖмғҒмһҗ 27.1%, л§Ңм„ұмӢ л¶Җм „ 진лӢЁл°ӣмқҖ лҢҖмғҒмһҗ 4.3%, м•” кіјкұ°л Ҙмқҙ мһҲлҠ” лҢҖмғҒмһҗ 5.6%, мҡ°мҡёмҰқмқҙ мһҲлҠ” лҢҖмғҒмһҗлҠ” 5.4%мқҙм—ҲлӢӨ. мҲҳмҲ 진лЈҢкіјлҠ” мқјл°ҳмҷёкіј мҲҳмҲ мқҙ 42.0%лЎң к°ҖмһҘ л§Һм•ҳмңјл©°, м •нҳ•мҷёкіј мҲҳмҲ 36.3%, нқүл¶Җмҷёкіј мҲҳмҲ 21.7% мҲңмқҙм—ҲлӢӨ. лҢҖмғҒмһҗмқҳ нҸүк· ASA score лҠ” 2.10м җмқҙм—Ҳкі , мҲҳмҲ мӢңк°„мқҖ нҸүк· 262.90분, мҲҳмҲ мӨ‘ м¶ңнҳҲм–‘мқҖ нҸүк· 247.62 ccмқҙм—ҲлӢӨ. мӨ‘нҷҳмһҗмӢӨм—җ мһ…мӢӨн•ң лҢҖмғҒмһҗлҠ” 56.9%мқҙм—ҲлӢӨ.
мқјл°ҳм Ғ нҠ№м„ұкіј мҲҳмҲ кҙҖл Ё нҠ№м„ұм—җм„ң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кіј 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 비көҗм—җм„ң м°ЁмқҙлҘј ліҙмқё н•ӯлӘ©мқҖ лӮҳмқҙ(Z=-4.51,
p=<.001), BMI (Z=-11.44,
p=<.001), нқЎм—° м—¬л¶Җ(ПҮ
2=3.92,
p=.048), ASA score (Z=-2.52,
p=.012)лЎң лӮҳнғҖлӮ¬лӢӨ. лӮҳмқҙлҠ” мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җм„ң нҸүк· 74.01м„ёлЎң 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° нҸүк· 71.00м„ёліҙлӢӨ л§Һм•ҳмңјл©°, BMIлҠ” мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җм„ң нҸүк· 18.93 kg/m
2лЎң 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°нҸүк· 24.17 kg/m
2ліҙлӢӨ лӮ®м•ҳлӢӨ. нқЎм—°мқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җм„ң 41.1%лЎң 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 29.7%ліҙлӢӨ л§Һм•ҳмңјл©°, ASA scoreлҠ” мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җм„ң нҸүк· 2.26м җлЎң 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° нҸүк· 2.08м җ ліҙлӢӨ лҶ’м•ҳлӢӨ(Table
1).
TableВ 1.
Comparisons of General Characteristic according to the Risk of Malnutrition (N=645)
|
Variables |
Categories |
Total |
None malnutrition (n=572) |
Risk of malnutrition (n=73) |
Z or ПҮ2
|
p |
|
|
MВұSD or n (%) |
|
|
Age (yr) |
|
71.34Вұ5.73 |
71.00Вұ5.66 |
74.01Вұ5.62 |
-4.51 |
<.001 |
|
Gender |
Male |
399 (61.9) |
348 (60.8) |
51 (69.9) |
2.23 |
.135 |
|
Female |
246 (38.1) |
246 (39.2) |
22 (30.1) |
|
|
|
Education level |
Elementary |
324 (50.2) |
280 (49.0) |
44 (60.3) |
3.42 |
.181 |
|
Middle |
134 (20.8) |
121 (21.2) |
13 (17.8) |
|
|
|
вүҘ High |
187 (29.0) |
171 (29.9) |
16 (21.9) |
|
|
|
BMI (kg/m2) |
|
23.58Вұ3.44 |
24.17Вұ3.06 |
18.93Вұ2.62 |
-11.44 |
<.001 |
|
Smoking |
Yes |
200 (31.0) |
170 (29.7) |
30 (41.1) |
3.92 |
.048 |
|
No |
445 (69.0) |
402 (70.3) |
43 (58.9) |
|
|
|
Alcohol consumption |
Yes |
188 (29.1) |
161 (28.1) |
27 (37.0) |
2.45 |
.118 |
|
No |
457 (70.9) |
411 (71.9) |
46 (63.0) |
|
|
|
Number of comorbidities |
|
1.61Вұ1.29 |
1.61Вұ1.30 |
1.62Вұ1.20 |
-0.24 |
.809 |
|
Diabetes mellitus |
Yes |
175 (27.1) |
160 (28.0) |
15 (20.5) |
1.81 |
.179 |
|
No |
470 (72.9) |
412 (72.0) |
58 (79.5) |
|
|
|
Chronic kidney disease |
Yes |
28 (4.3) |
24 (4.2) |
4 (5.5) |
|
.545вҖ
|
|
No |
617 (95.7) |
548 (95.8) |
69 (94.5) |
|
|
|
Cancer |
Yes |
36 (5.6) |
33 (5.8) |
3 (4.1) |
|
.787вҖ
|
|
No |
609 (94.4) |
539 (94.2) |
70 (95.9) |
|
|
|
Depression |
Yes |
35 (5.4) |
31 (5.4) |
4 (5.5) |
|
1.000вҖ
|
|
No |
610 (94.6) |
541 (94.6) |
69 (94.5) |
|
|
|
Surgical department |
General |
271 (42.0) |
238 (41.6) |
33 (45.2) |
0.34 |
.842 |
|
Orthopedics |
234 (36.3) |
209 (36.5) |
25 (34.2) |
|
|
|
Thoracic |
140 (21.7) |
125 (21.9) |
15 (20.5) |
|
|
|
ASA score |
|
2.10Вұ0.61 |
2.08Вұ0.58 |
2.26Вұ0.62 |
-2.52 |
.012 |
|
Operation time (min) |
|
262.90Вұ112.21 |
264.02Вұ110.42 |
254.47Вұ125.89 |
-1.39 |
.164 |
|
Bleeding loss (cc) |
|
247.62 (10-2200) |
252.23 (10-2200) |
211.51 (20-1500) |
-1.96 |
.051 |
|
ICU stay |
Yes |
367 (56.9) |
318 (55.6) |
49 (67.1) |
3.51 |
.061 |
|
No |
278 (43.1) |
254 (44.4) |
24 (32.9) |
|
|
2. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кіј 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мһ„мғҒкІҪкіј 비көҗ
мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кіј 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мһ„мғҒкІҪкіјлҘј 비көҗн•ң кІ°кіј мҡ•м°Ҫл°ңмғқ(p=<.001), лі‘мӣҗмһ¬мӣҗкё°к°„(Z=-3.59, p=<.001), нҮҙмӣҗмң нҳ•(ПҮ2=12.98, p=<.001), мһ¬мһ…мӣҗ(p=.009), лі‘мӣҗ лӮҙ мӮ¬л§қ(p=.049), 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қ(p=.002)м—җм„ң м°Ёмқҙк°Җ мһҲм—Ҳкі , мһ¬мҲҳмҲ , к°җм—ј, н•ң лӢ¬ лҸҷм•Ҳ мӮ¬л§қм—җм„ңлҠ” нҶөкі„м ҒмңјлЎң мң мқҳн•ң м°Ёмқҙк°Җ м—Ҷм—ҲлӢӨ.
мҡ•м°Ҫл°ңмғқмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ 13.7%мқҙкі л№„ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ 1.6%лЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мҡ•м°Ҫ л°ңмғқмңЁмқҙ лҚ” лҶ’м•ҳмңјл©°, лі‘мӣҗмһ¬мӣҗкё°к°„мқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ нҸүк· 19.73мқј, 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ нҸүк· 15.54мқјлЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ лі‘мӣҗмһ¬мӣҗкё°к°„мқҙ лҚ” кёём—ҲлӢӨ. нҮҙмӣҗ мң нҳ•м—җм„ң 집мқҙ м•„лӢҢ нғҖкё°кҙҖ л°Ҹ мҡ”м–‘мӢңм„ӨлЎң нҮҙмӣҗн•ң кІҪмҡ°лҠ” мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 21.7%, 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 8.2%лЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ нҮҙмӣҗ нӣ„ нғҖкё°кҙҖ л°Ҹ мҡ”м–‘кё°кҙҖмңјлЎңмқҳ мһ…мҶҢк°Җ лҚ” л§Һм•ҳмңјл©° мҲҳмҲ л°ӣмқҖ лі‘мӣҗ мңјлЎң мһ¬мһ…мӣҗмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 13.0%, 비 мҳҒмҳҒл¶Ҳлҹү мң„н—ҳкө° 4.6%лЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мһ¬мһ…мӣҗмқҙ л§Һм•ҳлӢӨ. лі‘мӣҗ лӮҙ мӮ¬л§қмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 5.5%, 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 1.6%лЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ лі‘мӣҗ лӮҙ мӮ¬л§қмқҙ л§Һмңјл©°, мҲҳмҲ нӣ„ 3к°ңмӣ” лҸҷм•Ҳ мӮ¬л§қмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 8.2%, 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° 1.4%лЎң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ 3к°ңмӣ” лҸҷм•Ҳ мӮ¬л§қмқҙ лҚ” л§Һм•ҳлӢӨ(Table
2).
TableВ 2.
Clinical Outcome by the Risk of Malnutrition (N =645)
|
Variables |
Categories |
Total |
None malnutrition (n=572) |
Risk of malnutrition (n=73) |
Z or ПҮ2
|
p |
|
|
MВұSD or n (%) |
|
|
Repoeration |
Yes |
7 (1.1) |
6 (1.0) |
1 (1.4) |
|
.570вҖ
|
|
No |
638 (98.9) |
566 (99.0) |
72 (98.6) |
|
|
|
Press ulcer |
Yes |
19 (2.9) |
9 (1.6) |
10 (13.7) |
|
<.001вҖ
|
|
No |
626 (97.1) |
563 (98.4) |
63 (86.3) |
|
|
|
Infection |
Yes |
12 (1.9) |
10 (1.7) |
2 (2.7) |
|
.635вҖ
|
|
No |
633 (98.1) |
562 (98.3) |
71 (97.3) |
|
|
|
Length of hospitalization(days) |
|
16.01Вұ10.15 |
15.54Вұ9.71 |
19.73Вұ12.59 |
|
<.001 |
|
DischargeвҖЎ
|
At care facilities |
61 (9.7) |
46 (8.2) |
15 (21.7) |
|
<.001 |
|
At home |
571 (90.3) |
517 (91.8) |
54 (78.3) |
|
|
|
ReadmissionвҖЎ
|
Yes |
35 (5.5) |
26 (4.6) |
9 (13.0) |
|
.009вҖ
|
|
No |
597 (94.5) |
537 (95.4) |
60 (87.0) |
|
|
|
In-hospital mortality |
Yes |
13 (2.0) |
9 (1.6) |
4 (5.5) |
|
.049вҖ
|
|
No |
632 (98.0) |
563 (98.4) |
69 (94.5) |
|
|
|
1-months mortality |
Yes |
10 (1.6) |
8 (1.4) |
2 (2.7) |
|
.315вҖ
|
|
No |
635 (98.4) |
564 (98.6) |
71 (97.3) |
|
|
|
3- months mortality |
Yes |
14 (2.2) |
8 (1.4) |
6 (8.2) |
|
.002вҖ
|
|
No |
631 (97.8) |
564 (98.6) |
67 (91.8) |
|
|
3. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мң„н—ҳлҸ„
лҢҖмғҒмһҗмқҳ мҳҒм–‘мғҒнғңк°Җ мҲҳмҲ нӣ„ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ м•Ңм•„ліҙкё° мң„н•ҳм—¬ лӢӨліҖлҹү 분м„қмқ„ мӢңн–үн•ң кІ°кіјлҠ” Table
3кіј к°ҷлӢӨ. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ мһ¬мҲҳмҲ , мҡ•м°Ҫл°ңмғқ, к°җм—јл°ңмғқ, нҮҙмӣҗмң нҳ•, мһ¬мһ…мӣҗ, лі‘мӣҗ лӮҙ мӮ¬л§қм—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ м•Ңм•„ліҙкё° мң„н•ҙм„ң мқҙ분нҳ• лЎңм§ҖмҠӨнӢұ нҡҢк·Җ분м„қмқ„, мһ¬мӣҗкё°к°„м—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ м•Ңм•„ліҙкё° мң„н•ҙм„ң лӢӨмӨ‘нҡҢк·Җ분м„қмқ„, н•ңлӢ¬ лҸҷм•Ҳ мӮ¬л§қ, 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қм—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ м•Ңм•„ліҙкё° мң„н•ҙм„ңлҠ” Coxмқҳ 비лЎҖмң„н—ҳлӘЁнҳ•мқ„ мӢңн–үн•ҳмҳҖлӢӨ. мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҙ мҳҒн–Ҙмқ„ лҜём№ҳлҠ” мһ„мғҒкІҪкіјлҠ” мҡ•м°Ҫл°ңмғқ(
p=<.001), лі‘мӣҗмһ¬мӣҗкё°к°„(
p=<.001), нҮҙмӣҗмң нҳ•(
p=.001), 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қм—¬л¶Җ(
p=.001)к°Җ нҶөкі„м ҒмңјлЎң мң мқҳн•ҳмҳҖлӢӨ. мҡ•м°Ҫл°ңмғқмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°(Odds ratio, OR=6.88)мқҙ 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° ліҙлӢӨ мҡ•м°Ҫл°ңмғқ мң„н—ҳмқҙ 6.88л°° лҶ’м•ҳмңјл©°, лЎңм§ҖмҠӨнӢұ нҡҢк·Җ분м„қ лӘЁнҳ•мқҖ Hosmer-Lemeshow лӘЁнҳ•м Ғн•©лҸ„ кІ°кіј м Ғн•©н•ҳмҳҖкі (ПҮ
2=7.30,
p=.505), Nagelkerke R2мқҖ 0.246, 분лҘҳ м •нҷ•лҸ„лҠ” 97.1%мқҙм—ҲлӢӨ. мһ¬мӣҗкё°к°„мқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°(B=4.92)мқҙ 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°ліҙлӢӨ кёём—Ҳмңјл©°, лӢӨмӨ‘нҡҢк·Җ분м„қмқҳ нҡҢк·ҖлӘЁнҳ•мқҖ Durbin-Watson 1.83мңјлЎң мһҗкё° мғҒкҙҖмқҙ м—Ҷкі , м„ӨлӘ…л ҘмқҖ 15.8%мқҙм—ҲлӢӨ. нҮҙмӣҗмң нҳ•мқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°(OR=3.83)мқҙ 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө° ліҙлӢӨ 집мқҙ м•„лӢҢ нғҖ кё°кҙҖ л°Ҹ мӢңм„ӨлЎң мһ…мҶҢн• мң„н—ҳмқҙ 3.83л°° лҶ’м•ҳмңјл©°, лЎңм§ҖмҠӨнӢұ нҡҢк·Җ분м„қ лӘЁнҳ•мқҖ Hosmer-Lemeshow лӘЁнҳ•м Ғн•©лҸ„ кІ°кіј м Ғн•©н•ҳмҳҖкі (ПҮ
2=8.91,
p=.350), Nagelkerke R2мқҖ 0.271, 분лҘҳ м •нҷ•лҸ„лҠ” 91.0%мқҙм—ҲлӢӨ. мҲҳмҲ нӣ„ 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қмқҖ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°(Hazard ratio, HR=9.51)мқҙ 비 мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°кө° ліҙлӢӨ мӮ¬л§қ мң„н—ҳмқҙ 9.51л°° мҰқк°Җн•ҳл©°, нҡҢк·ҖмӢқмқҖ м Ғн•©н•ҳмҳҖлӢӨ(ПҮ
2=58.12,
p=<.001). лӘЁл“ лӢӨліҖлҹү 분м„қм—җм„ң лӮҳмқҙ, м„ұлі„, BMI, нқЎм—°, мқҢмЈј, м§Ҳнҷҳ мҲҳ, лӢ№лҮЁ, л§Ңм„ұмӢ л¶Җм „, м•”, мҡ°мҡё, мҲҳмҲ 진лЈҢкіј, ASA м җмҲҳ, мҲҳмҲ мӢңк°„, м¶ңнҳҲлҹү, мӨ‘нҷҳмһҗмӢӨ мһ…мӢӨ н•ӯлӘ©мқҖ кіөліҖлҹүмңјлЎң м Ғмҡ©лҗҳм—ҲлӢӨ.
TableВ 3.
Multivariate Analysis of Clinical Outcomes of the Risk of Malnutrition
вҖ (N=645)
|
Variables |
Category |
B |
OR/HR (CI) |
SE |
Гҹ |
t |
p |
|
|
RepoerationвҖЎ
|
Yes |
1.68 |
5.40 (0.31-93.73) |
1.46 |
|
|
.247 |
|
-2Log Likelihood=54.85, Hosmer and Lemeshow test: ПҮ2=2.87, p=,942, Nagelkerke R2=.302 correct classification (%)=98.9% |
|
Press ulcerвҖЎ
|
Yes |
1.93 |
6.88 (2.60-18.23) |
0.50 |
|
|
<.001 |
|
-2Log Likelihood=133.25, Hosmer and Lemeshow test: ПҮ2=7.30, p=.505, Nagelkerke R2=.246 correct classification (%)=97.1% |
|
InfectionвҖЎ
|
Yes |
-0.34 |
0.71 (0.06-8.12) |
1.24 |
|
|
.784 |
|
-2Log Likelihood=86.33, Hosmer and Lemeshow test: ПҮ2=11.68, p=.166, Nagelkerke R2=.296 correct classification (%)=98.1% |
|
Length of hospitalization(days)В§
|
contrast |
10.54 |
|
1.22 |
|
8.62 |
<.001 |
|
|
4.92 |
|
1.17 |
.154 |
4.22 |
<.001 |
|
R2=.158 Durbin-Watson=1.83 F=23.98 p<.001 |
|
DischargeвҖЎ
|
At care facilities |
1.34 |
3.83 (1.80-8.20) |
0.39 |
|
|
.001 |
|
-2Log Likelihood=315.10, Hosmer and Lemeshow test: ПҮ2=8.91, p=.350, Nagelkerke R2=.271 correct classification(%)=91.0% |
|
ReadmissionвҖЎ
|
Yes |
0.39 |
1.47 (0.51-4.23) |
0.54 |
|
|
.47 |
|
-2Log Likelihood=240.01, Hosmer and Lemeshow test: ПҮ2=5.91, p=.657, Nagelkerke R2=.105 correct classification(%)=94.5% |
|
In-hospital mortalityвҖЎ
|
Yes |
1.26 |
3.53 (0.96-12.99) |
0.67 |
|
|
.058 |
|
-2Log Likelihood=100.47, Hosmer and Lemeshow test: ПҮ2=4.53, p=.807, Nagelkerke R2=.227 correct classification(%)=98.0% |
|
1-months mortalityII
|
Yes |
0.93 |
2.52 (0.41-15.42) |
0.92 |
|
|
.317 |
|
-2Log Likelihood=90.81, ПҮ2=41.38, p<.001 |
|
3- months mortalityII
|
Yes |
2.25 |
9.51 (2.47-36.71) |
0.69 |
|
|
.001 |
|
-2Log Likelihood=133.93, ПҮ2=58.12, p<.001 |
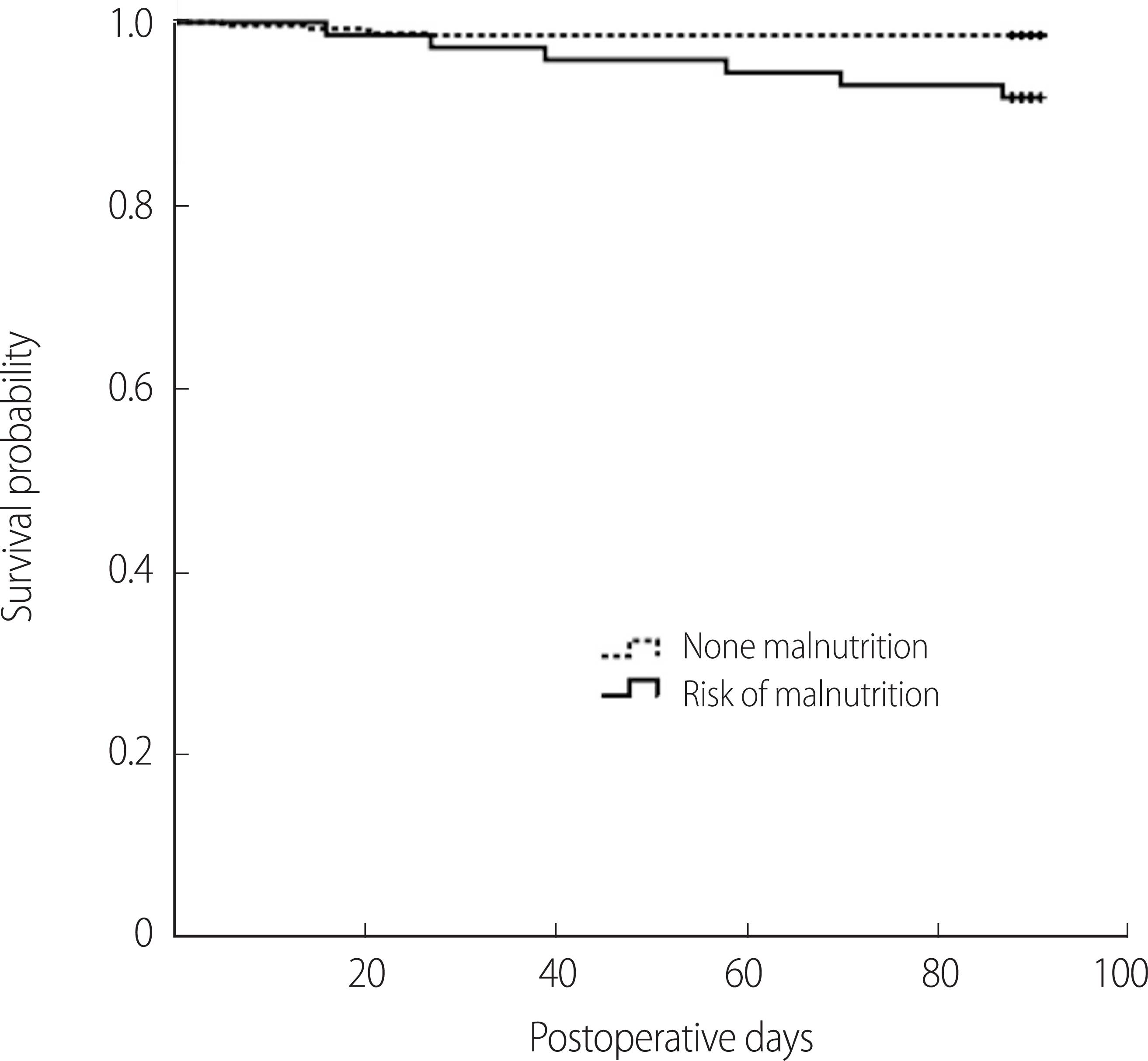
мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җ л”°лҘё мҲҳмҲ нӣ„ 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қл°ңмғқмқ„ м№ҙн”ҢлһҖ л§ҲлҜём–ҙм¶”м •лІ•мқ„ мқҙмҡ©н•ҳм—¬ мӢңк°„м—җ л”°лҘё мғқмЎҙмңЁмқҳ ліҖнҷ”лЎң м ңмӢңн•ң кІ°кіј м–‘м–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мғқмЎҙмңЁмқҙ мң мқҳн•ҳкІҢ лӮ®м•ҳлӢӨ(ПҮ
2=14.09,
p=<.001) (Figure
1).
FigureВ 1.
Survival curves for three month mortality with the risk of malnutrition.
л…ј мқҳ
ліё м—°кө¬лҠ” л…ёмқё нҷҳмһҗмқҳ мҲҳмҲ м „ мҳҒм–‘мғҒнғңк°Җ мҲҳмҲ нӣ„ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мҳҒн–Ҙмқ„ нҢҢм•…н•ҳкё° мң„н•ҳм—¬ мӢӨмӢңн•ҳмҳҖмңјл©°, к·ё кІ°кіј, мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҖ мҲҳмҲ нӣ„ мҡ•м°Ҫл°ңмғқ, лі‘мӣҗмһ¬мӣҗкё°к°„ мҰқк°Җ, нҮҙмӣҗ нӣ„ нғҖ кё°кҙҖмңјлЎң мһ…мӣҗ мҰқк°Җ, мҲҳмҲ нӣ„ 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қм—җ мҳҒн–Ҙмқ„ лҜёміӨлӢӨ. мқҙлҹ¬н•ң кІ°кіјлҠ” л…ёмқё нҷҳмһҗмқҳ мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мғҒнғңлҠ” мҲҳмҲ нӣ„ л¶Җм •м Ғмқё мһ„мғҒкІҪкіјмҷҖ кҙҖл Ёмқҙ мһҲм–ҙ, мҲҳмҲ м „ нҡЁкіјм Ғмқё мҳҒм–‘ н”„лЎңк·ёлһЁмқ„ м Ғмҡ©н•ңлӢӨл©ҙ мҲҳмҲ нӣ„ н•©лі‘мҰқмқ„ мҳҲл°©н•ҳкі лҚ” л№ лҘё нҡҢліө н• мҲҳ мһҲмқ„ лҝҗл§Ң м•„лӢҲлқј мғқмЎҙмңЁмқ„ н–ҘмғҒм—җлҸ„ лҸ„мӣҖмқҙ лҗ кІғмқҙлӢӨ.
ліё м—°кө¬м—җм„ң м •к·ң мҲҳмҲ м „ л…ёмқёнҷҳмһҗмқҳ мҳҒм–‘мғҒнғңлҘј нҸүк°Җн•ң кІ°кіј, 11.3%к°Җ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мңјлЎң 분лҘҳлҗҳм—ҲлӢӨ. мқҙлҠ” л…ёмқё м •нҳ•мҷёкіј мҲҳмҲ нҷҳмһҗ 17.2%, мҶҢнҷ”кё°кі„ мҲҳмҲ нҷҳмһҗ 17.1%ліҙлӢӨ лӮ®м•ҳмңјлӮҳ[
12,
13],мқҙлҠ” м—°кө¬ лҢҖмғҒмһҗмқҳ мҲҳмҲ м§Ҳнҷҳ мў…лҘҳк°Җ лӢӨлҘё кІғм—җ мқҳн•ң м°ЁмқҙлЎң мҳҲмғҒлҗңлӢӨ. лҳҗн•ң л…ёмқё мІҷ추 мҲҳмҲ нҷҳмһҗлҘј лҢҖмғҒмңјлЎң н•ң м—°кө¬мқҳ 6.0%[
14] кІ°кіј ліҙлӢӨлҠ” лҶ’м•ҳлӢӨ. мқҙ м—°кө¬м—җм„ңлҠ” лҢҖмғҒмһҗмқҳ мҳҒм–‘л¶Ҳлҹү мғҒнғңлҘј мҪ°мӢңмҳӨм»Ө, л§ҲлқјмҠӨл¬ҙмҠӨ л“ұмқҳ 진лӢЁлӘ…мңјлЎң м •мқҳн•ҳм—¬, лҢҖмғҒмһҗмқҳ мӢқмҠөкҙҖ, BMI, м§Ҳлі‘мқҳ мӨ‘мҰқлҸ„, мғқнҷ”н•ҷм Ғ мҲҳм№ҳ л“ұ м—¬лҹ¬ мҡ”мқёмқ„ л°ҳмҳҒн•ң лҸ„кө¬лҘј мӮ¬мҡ©н•ҳм—¬ мҳҒм–‘л¶Ҳлҹү мң„н—ҳмғҒнғңлҘј м •мқҳн•ң ліё м—°кө¬мҷҖ мҳҒм–‘л¶Ҳлҹүм—җ лҢҖн•ң кё°мӨҖмқҙ м°Ёмқҙк°Җ мһҲм–ҙ л°ңмғқн•ң кІғмңјлЎң мғқк°ҒлҗңлӢӨ.
лӢӨліҖлҹү 분м„қмқ„ нҶөн•ҳм—¬ мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳ мғҒнғңк°Җ мҲҳмҲ нӣ„ мһ„мғҒкІҪкіјм—җ лҜём№ҳлҠ” мң„н—ҳлҸ„лҘј нҷ•мқён•ң кІ°кіј, мҡ•м°Ҫл°ңмғқ, лі‘мӣҗ мһ¬мӣҗкё°к°„, мҡ”м–‘кё°кҙҖ л°Ҹ кё°нғҖ мӢңм„ӨлЎңмқҳ нҮҙмӣҗ, мҲҳмҲ нӣ„ 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қм—җ мҳҒн–Ҙмқ„ лҜём№ҳлҠ” кІғмңјлЎң лӮҳнғҖлӮ¬лӢӨ. ліё м—°кө¬м—җм„ң мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ кІҪмҡ° мҲҳмҲ нӣ„ мҡ•м°Ҫмқҙ л°ңмғқ мң„н—ҳлҸ„лҠ” 6.88л°° мҰқк°Җн•ҳмҳҖлӢӨ. м „мІҙ м—°л №мқҳ мһ…мӣҗ нҷҳмһҗлҘј лҢҖмғҒмңјлЎң NRS 2002 лҸ„кө¬лЎң мҳҒм–‘мғҒнғңлҘј мӮ¬м •н•ң м—°кө¬м—җм„ңлҠ” мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ 20.0% мқҙмғҒм—җм„ң мҡ•м°Ҫмқҙ л°ңмғқн•ҳмҳҖмңјл©°, мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҖ к·ёл Үм§Җ м•ҠмқҖ кө°м—җ 비н•ҙ 2.5л°° мқҙмғҒ мҡ•м°Ҫл°ңмғқмқҙ лҶ’м•ҳлӢӨкі ліҙкі н•ҳмҳҖлӢӨ[
19]. л…ёмқё нҷҳмһҗлҘј лҢҖмғҒмңјлЎң н•ң ліё м—°кө¬мқҳ 6.88л°°мҷҖлҠ” м°Ёмқҙк°Җ мһҲмңјлӮҳ, мҳҒм–‘мғҒнғңк°Җ мҡ•м°Ҫл°ңмғқкіј л°Җм ‘н•ң м—°кҙҖмқҙ мһҲлӢӨлҠ” кІғмқ„ м•Ң мҲҳ мһҲлӢӨ. мҡ•м°ҪмқҖ м••л°•мқ„ л°ӣм•„ мғқкё°лҠ” көӯмҶҢм Ғмқё н”јл¶Җ мЎ°м§Ғмқҳ кҙҙмӮ¬лЎң л…ёмқёмқҳ кІҪмҡ° н”јл¶Җк°Җ м–Үм•„м§Җкі , н”јн•ҳм§Җл°©мқҙ мӨ„м–ҙл“Өм–ҙ мҡ•м°Ҫмқҳ мң„н—ҳм—җ мүҪкІҢ л…ём¶ңлҗ мҲҳ мһҲлҠ”лҚ°, мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ кІҪмҡ° к·јм§Ҳлҹү, мІҙм§Җл°©мқҙ к°җмҶҢлҗҳм–ҙ мҡ•м°Ҫ л°ңмғқ мң„н—ҳлҸ„лҠ” лҚ” мғҒмҠ№н•ҳкІҢ лҗңлӢӨ[
8,
23]. лҳҗн•ң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҖ лӢЁл°ұм§Ҳ л¶ҖмЎұ, нҳҲмғүмҶҢ к°җмҶҢ, м•Ңл¶ҖлҜј лҶҚлҸ„ м Җн•ҳ л“ұмқҙ лҸҷл°ҳлҗҳм–ҙ мҡ•м°Ҫ л°ңмғқ л°Ҹ мҡ•м°Ҫ нҡҢліө м§Җм—°м—җлҸ„ мҳҒн–Ҙмқ„ лҜём№ҳкІҢ лҗңлӢӨ[
23]. Magny л“ұ[
24]мқҳ м—°кө¬м—җм„ңлҠ” кі кҙҖм Ҳ мҲҳмҲ нӣ„ мҡ•м°Ҫмқҙ л°ңмғқн•ң л…ё мқёмқҳ кІҪмҡ°, 6к°ңмӣ” лҸҷм•Ҳ мӮ¬л§қлҘ мқҙ 2л°° мқҙмғҒ мҰқк°Җн•ҳмҳҖмңјл©°, мҲҳмҲ нӣ„ мһ…мӣҗкё°к°„мқҙ м—°мһҘлҗҳкі , кё°нғҖ н•©лі‘мҰқмқҙ л§Һмқҙ л°ңмғқн•ҳмҳҖлӢӨкі н•ҳмҳҖлӢӨ. л”°лқјм„ң мҲҳмҲ нӣ„ л…ёмқё нҷҳмһҗмқҳ мҡ•м°ҪмҳҲл°©мқ„ мң„н•ҙм„ңлҠ” мҡ•м°ҪмҳҲл°© к°„нҳёмҷҖ н•Ёк»ҳ, мҲҳмҲ м „л¶Җн„° мҳҒм–‘мғҒнғңлҘј мӮ¬м •н•ҳкі , нҷҳмһҗм—җкІҢ н•„мҡ”н•ң мҳҒм–‘мӨ‘мһ¬лҘј нҶөн•ҳм—¬ мҳҒм–‘мғҒнғңлҘј мҰқ진мӢңнӮӨлҠ” кІғмқҙ н•„мҡ”н•ҳлӢӨ.
мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳмғҒнғңлҠ” лі‘мӣҗ мһ¬мӣҗкё°к°„ м—°мһҘм—җлҸ„ мҳҒн–Ҙмқ„ лҜёміӨмңјл©°, мқҙлҠ” лӢӨлҘё м—°кө¬мҷҖлҸ„ мң мӮ¬н•ң кІ°кіјмқҙлӢӨ. мҲҳмҲ м „ мҳҒм–‘мғҒнғң лӢЁкі„лі„лЎң мһ¬мӣҗкё°к°„мқ„ 비көҗн•ң м—°кө¬м—җм„ңлҠ” лі‘мӣҗ мһ¬мӣҗкё°к°„мқҙ кёём–ҙм§Ҳ к°ҖлҠҘм„ұмқҙ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ кІҪмҡ° 2.2л°°лқјкі ліҙкі н•ҳмҳҖмңјл©°[
13], л…ёмқё мІҷ추 мҲҳмҲ нҷҳмһҗмқҳ кІҪмҡ° мҳҒм–‘мӢӨмЎ° л…ёмқёмқҖ нҸүк· 3мқј лҚ” мһ…мӣҗн•ҳмҳҖлӢӨкі ліҙкі н•ҳмҳҖлӢӨ[
14]. мҲҳмҲ нҷҳмһҗмқҳ мһ¬мӣҗкё°к°„ мҰқк°ҖлҠ” мҲҳмҲ нӣ„ мҳҲмғҒн•ҳм§Җ лӘ»н•ң лӢӨм–‘н•ң н•©лі‘мҰқ л°ңмғқмңјлЎң мқён•ң кІ°кіјмқҙм§Җл§Ң[
5,
7,
15], мһ¬мӣҗкё°к°„ мҰқк°Җ мһҗмІҙк°Җ лҳҗ лӢӨлҘё лӢӨм–‘н•ң л¶Җм •м Ғмқё мһ„мғҒкІҪкіјлҘј лӮҳнғҖлӮҙкё°лҸ„ н•ңлӢӨ. мһ¬мӣҗкё°к°„мқҙ мҰқк°Җн• кІҪмҡ°, нҷҳмһҗлҠ” лі‘мӣҗ лӮҙ к°җм—ј, 섬л§қ, мқјмғҒмғқнҷңлЎңмқҳ ліөк·ҖлҠҘл Ҙ к°җмҶҢл“ұкіј к°ҷмқҖ м§Ҳлі‘ л°ңмғқ л°Ҹ кё°лҠҘм Җн•ҳлҘј кІҪн—ҳн•ҳкІҢ лҗҳл©°[
25], мқҙлҠ” мҲҳмҲ нӣ„ нҡҢліөл Ҙ м§Җм—°м—җ мҳҒн–Ҙмқ„ лҜём№ҳкІҢ лҗңлӢӨ. лҳҗ, мһ¬мӣҗкё°к°„мқҙ мҰқк°Җн•ҳлҠ” кІҪмҡ° лі‘мӣҗ비мҡ©лҸ„ мҰқк°Җн•ҳкІҢ лҗҳм–ҙ нҷҳмһҗ л°Ҹ ліҙнҳёмһҗмқҳ л¶ҖлӢҙ мҰқк°ҖмҷҖ көӯк°Җмқҳ мқҳлЈҢ비мҡ© мҶҗмӢӨмқ„ мҙҲлһҳн•ҳкІҢ лҗңлӢӨ. мқҙм—җ мҲҳмҲ нҷҳмһҗмқҳ мҳҲмғҒн•ҳм§Җ лӘ»н•ң мһ¬мӣҗкё°к°„ м—°мһҘмқ„ мҳҲл°©н•ҳлҠ” кІғмқҖ л§Өмҡ° мӨ‘мҡ”н•ҳлӢӨ. л”°лқјм„ң кі„нҡҚлҗң 비мқ‘кёү мҲҳмҲ мқҳ кІҪмҡ° мҷёлһҳм—җм„ң мҲҳмҲ мқјм •мқ„ кі„нҡҚн• л•Ңл¶Җн„° лҢҖмғҒмһҗмқҳ мҳҒм–‘мғҒнғңлҘј нҸүк°Җн•ҳкі м§ҖмҶҚм Ғмқё мҳҒм–‘мҰқ진мқ„ мң„н•ң н”„лЎңк·ёлһЁмқ„ м Ғмҡ©н•ҳм—¬, мҲҳмҲ м „ л¶ҖмЎұн•ң мҳҒм–‘мғҒнғңлҘј көҗм •н•ҳл©ҙм„ң мҲҳмҲ мқ„ 진н–үн•ҳлҠ” кІғмқҙ н•„мҡ”н•ҳлӢӨ.
нҮҙмӣҗмң нҳ•м—җм„ң мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ кІҪмҡ° нҮҙмӣҗ нӣ„ 집мқҙ м•„лӢҢ нғҖ кё°кҙҖ л°Ҹ мҡ”м–‘мӢңм„ӨлЎң мһ¬мһ…мҶҢн• нҷ•лҘ мқҙ 3.83л°° мҰқк°Җн•ҳмҳҖлӢӨ. мҲҳмҲ нӣ„ л…ёмқёмқҳ кІҪкіјлҘј кҙҖм°°н•ң м—°кө¬м—җм„ң лӮҳмқҙк°Җ мҰқк°Җн• мҲҳлЎқ 집мңјлЎң нҮҙмӣҗн•ҳм§Җ лӘ»н• нҷ•лҘ мқҙ 2.48л°°лқјкі н•ҳмҳҖмңјл©°[
4], лӢӨлҘё м—°кө¬м—җм„ңлҸ„ л…ёмқёмқҳ кІҪмҡ° 집мңјлЎң нҮҙмӣҗ н•ҳм§Җ лӘ»н• нҷ•лҘ мқҙ лӢӨлҘё м—°л № нҷҳмһҗліҙлӢӨ лҶ’лӢӨкі ліҙкі н•ҳмҳҖлӢӨ[
5]. к·ё мӣҗмқёмңјлЎң л…ёмқёмқҖ м§Ҳлі‘мқҳ нҡҢліөл Ҙмқҙ лҠҗлҰ¬кі , мһ…мӣҗкё°к°„ лҸҷм•Ҳ м№ЁмғҒм•Ҳм •мңјлЎң мқён•ҳм—¬ мқјмғҒмғқнҷңлҠҘл Ҙмқҙ к°җмҶҢн•ҳм—¬, мһҗк°Җк°„нҳё лҠҘл Ҙмқҙ м Җн•ҳлҗҳкё° л•Ңл¬ёмңјлЎң м–ёкёүн•ҳмҳҖлӢӨ[
3,
4,
6]. н•ҳм§Җл§Ң мҲҳмҲ мқ„ л°ӣлҠ” л…ёмқёмқҳ кІҪмҡ°, мҲҳмҲ м „ ліҙлӢӨ лҚ” лӮҳмқҖ кұҙк°•мғҒнғңлҘј нқ¬л§қн•ҳм—¬ мҲҳмҲ мқ„ л°ӣлҠ” кІҪмҡ°к°Җ лҢҖл¶Җ분мңјлЎң, нҮҙмӣҗ мқҙнӣ„ нғҖ кё°кҙҖ мһ…мӣҗмқҖ л…ёмқём—җкІҢ мқјмғҒмғқнҷңліөк·Җ м§Җм—°кіј, к°ҖмЎұкіјмқҳ м§ҖмҶҚм Ғмқё 분лҰ¬, нҡҢліөм—җ лҢҖн•ң л¶Ҳм•Ҳк°җл“ұмқҳ мӣҗмқёмқҙ лҗҳм–ҙ л¬ҙкё°л Ҙ, мҡ°мҡё л“ұкіј к°ҷмқҖ мӮ¬нҡҢмӢ¬лҰ¬м Ғ мғҒнғңмқҳ л¬ём ңлҘј к°Җм ёмҳӨкё°лҸ„ н•ңлӢӨ. мқҙлҹ¬н•ң л¶Җм •м Ғмқё мғҒнғңлҠ” мқҢмӢқм„ӯм·ЁлҘј кұ°л¶Җн•ҳкұ°лӮҳ, л¶Җм Ғм Ҳн•ң мқҢмӢқм„ӯм·ЁлҘј н•ҳм—¬ мҲҳмҲ нӣ„ мҳҒм–‘мһҘм• лҘј мҙҲлһҳн•ҳм—¬ л…ёмқёмқҳ лҳҗ лӢӨлҘё кұҙк°•л¬ём ңлҘј мң л°ңн• мҲҳ мһҲлӢӨ.
мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳмғҒнғңлҠ” л…ёмқё нҷҳмһҗмқҳ мӮ¬л§қкіјлҸ„ м—°кҙҖмқҙ мһҲм—ҲлӢӨ. ліё м—°кө¬м—җм„ң мҲҳмҲ м „ мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°мқҳ мҲҳмҲ нӣ„ 3лӢ¬ лҸҷм•Ҳ мӮ¬л§қ мң„н—ҳлҸ„лҠ” к·ёл Үм§Җ м•ҠмқҖ кө°м—җ 비н•ҙ 9.51л°° мҰқк°Җн•ҳмҳҖлӢӨ. мҲҳмҲ м „ мҳҒм–‘л¶ҲлҹүмғҒнғңмҷҖ мҲҳмҲ нӣ„ мӮ¬л§қкіјмқҳ кҙҖкі„лҘј мЎ°мӮ¬н•ң лӢӨлҘё м—°кө¬мқҳ кІ°кіјлҸ„ к°„м•” мҲҳмҲ нӣ„ 90мқј лҸҷм•Ҳ мӮ¬л§қ мң„н—ҳлҸ„ 7.68л°°[
11], мІҷ추 мҲҳмҲ нӣ„ 1л…„ лҸҷм•Ҳ мӮ¬л§қ мң„н—ҳлҸ„ 6.16л°°[
14], мң„мһҘкҙҖ мҲҳмҲ нӣ„ 60мқј лҸҷм•Ҳ мӮ¬л§қ мң„н—ҳлҸ„ 3.54л°°[
13] мҰқк°Җн•ҳлҠ” кІғмңјлЎң ліҙкі лҗҳм—ҲлӢӨ. м—°кө¬л§ҲлӢӨ мҲҳмҲ мў…лҘҳмҷҖ м—°кө¬кё°к°„мқҙ лӢ¬лқј мӮ¬л§қ мң„н—ҳлҸ„ м •лҸ„лҠ” лӢ¬лһҗмңјлӮҳ, мҲҳмҲ м „ л¶Ҳлҹүн•ң мҳҒм–‘мғҒнғңк°Җ мҲҳмҲ нӣ„ мӮ¬л§қм—җ л¶Җм •м Ғ мҳҒн–Ҙмқ„ лҜём№ҳлҠ” кІғмңјлЎң лӮҳнғҖлӮ¬лӢӨ. ліё м—°кө¬м—җм„ң мҳҒм–‘л¶Ҳлҹү мң„н—ҳмғҒнғңлҠ” мҡ•м°Ҫл°ңмғқ, мһ¬мӣҗкё°к°„ мҰқк°Җ, мӮ¬л§қ л“ұм—җ мҳҒн–Ҙмқ„ лҜёміӨмңјл©°, лӢӨлҘё м—°кө¬м—җм„ңлҠ” мҳҒм–‘л¶ҖмЎұмқҙ к°җм—ј л°ңмғқ[
11,
13,
14], мғҒмІҳнҡҢліө м§Җм—°[
14,
15], мһ¬мһ…мӣҗ л°Ҹ кё°нғҖ мҲҳмҲ кҙҖл Ё н•©лі‘мҰқ[
17]м—җлҸ„ мҳҒн–Ҙмқ„ лҜём№ңлӢӨкі ліҙкі лҗҳм–ҙ, мҳҒмҳҒл¶Ҳлҹү мғҒнғңлҠ” м§Ҳлі‘мқҳ мқҙнҷҳмңЁкіј мӮ¬л§қлҘ мҰқк°Җм—җ м§Ғк°„м ‘м Ғмқё мҳҒн–Ҙмқ„ лҜём№ҳлҠ” кІғмңјлЎң мғқк°ҒлҗңлӢӨ. лҢҖл¶Җ분мқҳ нҷҳмһҗл“ӨмқҖ мҲҳмҲ мқҳ лӘ©м Ғмқ„ мғқлӘ…мқ„ м—°мһҘмӢңнӮӨкі , кұҙк°•н•ң мӮ¶мқ„ мҳҒмң„н•ҳлҠ” кІғмңјлЎң мғқк°Ғн•ңлӢӨ. к·ёлҹ°лҚ° мҲҳмҲ нӣ„ мӮ¬л§қлҘ мқҙ мҰқк°Җн•ҳлҠ” кІғмқҖ нҷҳмһҗмҷҖ ліҙнҳёмһҗм—җкІҢ мҳҲмғҒн•ҳм§Җ лӘ»н•ң мӢ¬к°Ғн•ң л¬ём ңмқҙлӢӨ. мң„ кІ°кіјл“Өмқ„ мў…н•©н•ңлӢӨл©ҙ, л…ёмқёмқҳ мҲҳмҲ м „ л¶Ҳлҹүн•ң мҳҒм–‘мғҒнғңлҠ” мҲҳмҲ нӣ„ л¶Җм •м Ғмқё мһ„мғҒкІҪкіјмҷҖ л°Җм ‘н•ң кҙҖл Ёмқҙ мһҲмқҢмқ„ м•Ң мҲҳ мһҲлӢӨ. л”°лқјм„ң л…ёмқё мҲҳмҲ нҷҳмһҗмқҳ мҲҳмҲ нӣ„ л№ лҘё нҡҢліөмқ„ мң„н•ҳм—¬ мһ„мғҒм—җм„ңлҠ” мҲҳмҲ кі„нҡҚлӢЁкі„л¶Җн„° мҳҒм–‘мғҒнғңлҘј нҸүк°Җн•ҳкі мҳҒм–‘л¶Ҳлҹү мң„н—ҳкө°м—җкІҢлҠ” мҳҒм–‘мғҒнғңлҘј нҡҢліөн• мҲҳ мһҲлҠ” мҳҒм–‘ мӨ‘мһ¬н”„лЎңк·ёлһЁмқ„ м Ғмҡ©н•ҳлҠ” кІғмқҙ н•„мҡ”н•ҳлӢӨ. лҳҗн•ң м§Җм—ӯмӮ¬нҡҢм—җм„ңлҸ„ мһ¬к°Җ л…ёмқёмқҳ мҳҒм–‘көҗмңЎ л°Ҹ мҳҒм–‘кҙҖлҰ¬лҘј мң„н•ң н”„лЎңк·ёлһЁмқ„ 진н–үн•ҳм—¬, нҸүмҶҢ мқјл°ҳ л…ёмқёмқҳ кҫёмӨҖн•ң мҳҒм–‘кҙҖлҰ¬лҘј мң„н•ң к°„нҳём „лһөлҸ„ н•„мҡ”н•ҳлӢӨ.
ліё м—°кө¬мқҳ мқҳмқҳлҠ” л…ёмқё мҲҳмҲ нҷҳмһҗлҘј лҢҖмғҒмңјлЎң мҲҳмҲ м „ мҳҒм–‘мғҒнғңк°Җ мҲҳмҲ нӣ„ л¶Җм •м Ғмқё мһ„мғҒкІҪкіјм—җ мҳҒн–Ҙмқ„ лҜём№ҳлҠ” кІғмқ„ нҷ•мқён•ҳм—¬, мҲҳмҲ м „ мҳҒм–‘мғҒнғңмқҳ мӨ‘мҡ”м„ұмқ„ л’·л°ӣм№Ё н•ң кІғм—җ мһҲлӢӨ. к·ёлҹ¬лӮҳ ліё м—°кө¬лҠ” мқјк°ң мғҒкёүмқҳлЈҢ кё°кҙҖл§Ңмқ„ лҢҖмғҒмңјлЎң н•ҳмҳҖкі , мқјл¶Җ мҲҳмҲ л§Ңмқ„ лҢҖмғҒмңјлЎң н•ҳм—¬ мһҗлЈҢмқҳ лҢҖн‘ңм„ұм—җ н•ңкі„к°Җ мһҲлӢӨ. лҳҗн•ң нӣ„н–Ҙм Ғ мҪ”нҳёнҠём—°кө¬л°©лІ•мқ„ м Ғмҡ©н•ҳмҳҖкё° л•Ңл¬ём—җ лҢҖмғҒмһҗмқҳ нҠ№м„ұ л°Ҹ кё°нғҖ мһҗлЈҢмҲҳ집 лІ”мң„м—җ н•ңкі„к°Җ мһҲм–ҙ м—°кө¬кІ°кіј н•ҙм„қмқ„ мқјл°ҳнҷ”н•ҳкё°м—җ м ңн•ңм җмқҙ мһҲлӢӨ.




 PDF Links
PDF Links PubReader
PubReader Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print